Der Darm als "zweites Gehirn" des Menschen
Der Darm ist so etwas wie der neue Star der medizinischen Forschung: Wurde er lange nur als simpler Schlauch zur Beförderung von Nahrungsbrei betrachtet, spricht man heute von einer Art zweitem Gehirn. Doch nimmt der Darm tatsächlich Einfluss auf unsere Stimmungen, auf unser Verhalten, unser Gedächtnis und können Fehlfunktionen gar psychische Krankheiten hervorrufen?
Es gluckert und sprudelt, rumort und gleitet im Darm. Doch das größte Organ des Menschen liegt weitgehend unter der Gürtellinie - und galt lange als Tabuthema. Noch immer lässt sich die breitere Bevölkerung nur unter größten Mühen zur Darmkrebsvorsorge bewegen, dabei könnte die Hälfte aller Darmkrebsfälle auf diese Weise verhindert werden. Die medizinische Forschung allerdings hat in den letzten Jahren den Darm ganz neu für sich entdeckt - diesen acht Meter langen Muskelschlauch, der es mit zahllosen Zotten und Ausstülpungen auf die riesige Oberfläche von 300 Quadratmetern bringt, größer als ein Tennisplatz. Die Vorstellung der Darm sei ein langweiliger Verdauungsschlauch ist in der Medizin passé - im Licht der aktuellen Forschung entsteht ein neues, anspruchsvolles Bild: als bedeutendste Schaltzentrale im Körper neben dem Gehirn.
Ein Schlagwort macht die Runde - vom Darm als zweites Gehirn. Tatsächlich verfügt das Bauchorgan über eine ungewöhnliche Fähigkeit: Legt man den Darm von Mäusen oder Ratten in eine Petrischale, so führt er seine Arbeit fort. Der isolierte Darm schnürt sich rhythmisch ringförmig ein, um den Darminhalt weiter zu transportieren. Das bedeutet: Er braucht - als einziges Organ im Körper - keine Steuerung durch das Gehirn. Michael Schemann, Leiter des Lehrstuhls für Humanbiologie an der Technischen Universität München und Fachmann für die Nervenfunktionen des Magen-Darm-Trakts:
"Fakt ist, dass es im Gehirn keine spezielle, spezifische Region gibt, die sich ausschließlich nur mit dem Darm beschäftigt. Anders als zum Beispiel Herz-Kreislauf. Da gibt es ja ganz spezialisierte Zentren im Gehirn, die für Herz-Kreislauf-Funktionen verantwortlich sind, spezialisierte Zentren im Gehirn, die für Atmung verantwortlich sind. Mutter Natur hat sich irgendwann mal entschieden, dass es besser und sinnvoller ist, dieses Zentrum nicht im Gehirn zu haben, sondern in die Peripherie, also direkt an das Organ, das kontrolliert werden soll, in dem Fall jetzt der Darm."
Das Nervensystem des Darms ist evolutionär uralt und verwandt mit dem Bauchnervenstrang des Regenwurms. Solche einfach strukturierten Tiere verlassen sich hauptsächlich auf die Nervenbahnen in ihrem Bauch, die sich in regelmäßigen Abständen nach rechts und links verzweigen. Die Evolution hat das ursprüngliche Darmnervensystem bis zum Homo sapiens beibehalten - und bei der Entwicklung des Embryos im Mutterleib zeigt sich: Das Nervenzentrum im Darm entsteht sogar aus demselben Gewebe wie das im Kopf. Es ist durchzogen von zahllosen millimeterkleinen Schaltkreisen, die den Weitertransport der Nahrung organisieren. Sollte das Gehirn all diese Schaltkreise ansteuern, dann müssten Hals und Kopf des Menschen auf eine vielfache Größe anschwellen.
"Jeden Zentimeter müssen Sie immer wieder diese Schaltkreise aktivieren oder hemmen, um diesen Transport koordiniert hinzubekommen. Das sind also Millionen von Nervenfasern, die Sie dann vom Gehirn zum Darm schicken müssten. Und so haben Sie das eben alles in der Darmwand selber. Konzentriert."
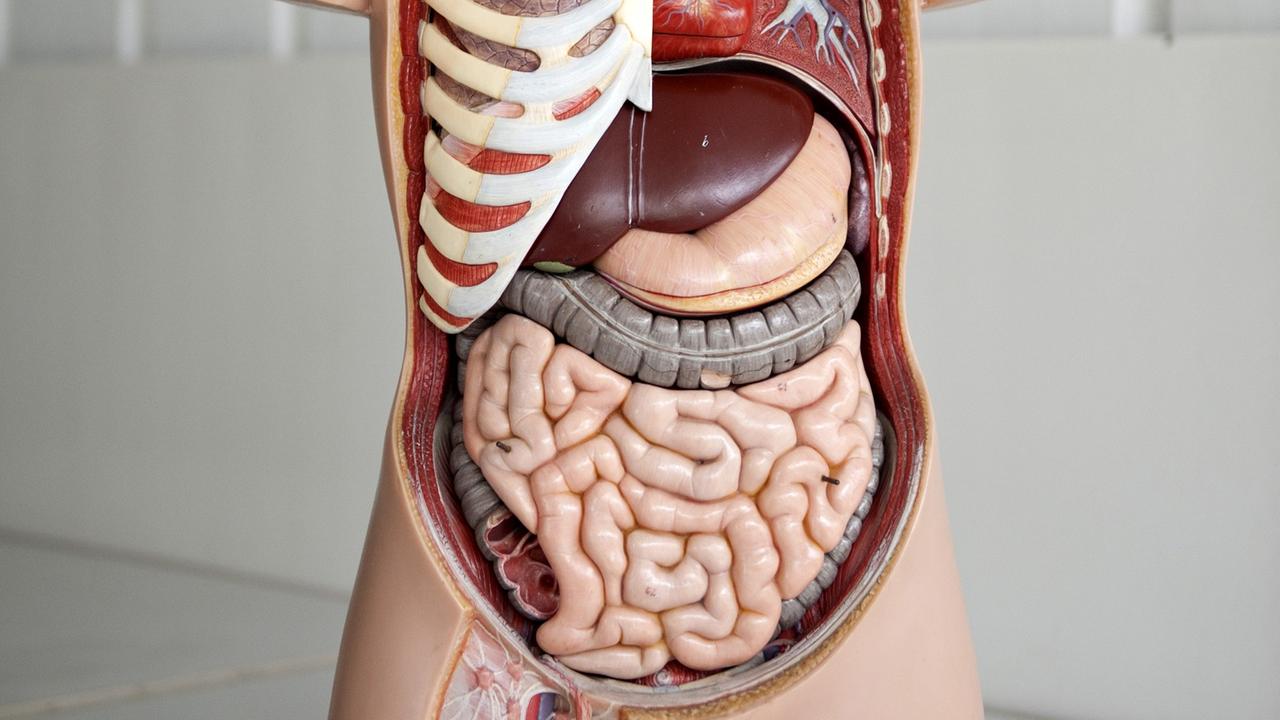
Anatomisches Modell eines Menschen© picture alliance / dpa / Emily Wabitsch
Das Darm-Hirn - flexibel und autonom
Das Darm-Hirn: ein zartes Nervennetz, das die Muskeln der Darmwand von der Speiseröhre bis zum Anus umschlingt und auf mehrere hundert Millionen Nervenzellen zurückgreifen kann - deutlich weniger als das Gehirn, aber danach gleich auf Platz zwei der Nerven-Ballungsgebiete im Körper. Jede Sekunde ertasten die Sensoren des Darm-Hirns, welche Bakterien sich gerade im Darminneren vermehren, welche Substanzen sie ausscheiden und was chemisch im Nahrungsbrei vor sich geht. Und jede Sekunde trifft das Darm-Hirn flexibel und autonom seine Entscheidungen - passt den Blutfluss an, hält Nachbarorgane auf dem Laufenden, stellt klar, welche Stoffe in den Körper dürfen und welche abtransportiert werden. Lassen sich Darm-und Kopf-Hirn aber tatsächlich vergleichen? Beide sind frappierend ähnlich aufgebaut: Es gibt dieselben Nervenzell-Typen und sämtliche 30 Neurotransmitter des Gehirns strömen auch durch den Darm - Dopamin, Gamma-Aminobuttersäure, Serotonin und viele andere. Diese Meditatoren sind so etwas wie Worte, mit deren Hilfe das Darm-Hirn ständig mit dem Kopf-Hirn spricht. Professor Mathias Hornef, Mikrobiologe an der Medizinischen Hochschule Hannover:
"Das Gehirn ist immer gut informiert. Neuronen, also Nerven, bringen Informationen aus dem Darm ins Gehirn, auch werden Mediatoren im Gewebe produziert, die auch das Gehirn erreichen. Genauso hat das Gehirn einen Einfluss wiederum auf den Darm, sowohl auf die Darmmotilität, also wie er sich bewegt zum Beispiel, aber auch eben auf immunologische Prozesse."
Diese hochkomplexen Signalwege haben in den letzten Jahren sogar ein ganz neues Forschungsgebiet auf den Plan gerufen - die Neurogastroenterologie. Dabei sind die anatomischen Strukturen der Darm-Hirn-Achse eigentlich lange bekannt: Der Vagusnerv verschaltet Gehirn und Darm direkt miteinander. Allerdings hielten ihn Mediziner lange für eine Art Megaphon "Gehirn an Darm". Heute ist klar: 90 Prozent der Informationen funkt der Darm nach oben. Unzählige Akteure beteiligen sich an dem lebhaften Austausch beider Nervensysteme, erklärt Professor Peter Holzer, Neurogastroenterologe an der Medizinischen Universität Graz.
"Es sind ungeheuer viele Darmhormone, die auch als Signalüberträger zwischen Darm und Gehirn angesehen werden können; genauso wie Botenstoffe des Immunsystems. Und dann kommt noch ein weiteres dazu, nämlich eben die vielen Mikroorganismen, die im Darm leben und die selbst sehr aktiv sind und ebenfalls Signalstoffe abgeben können, die direkt über den Blutweg an andere Organe inklusive das Gehirn gelangen, aber auch die anderen Signalwege benutzen können."
Ursprung des Bauchgefühls?
Der intime Kontakt zwischen Darm-Hirn und Kopf-Hirn ist überlebenswichtig: Nur im Team können die Nervensysteme den Energiehaushalt des Körpers optimal steuern. Sollten Giftstoffe in den Darm gelangen, muss das Gehirn blitzschnell Durchfall und Übelkeit auslösen. An das Bewusstsein dringen meist nur solche Extremsituationen. Doch unterschwellig sickern die vielen Informationen aus dem Darm ständig in das limbische System des Gehirns ein - dem Ort der Gefühle. Hat hier das berühmte Bauchgefühl seinen Ursprung? Fühlen wir uns, je nachdem was im Darm passiert, tatkräftig und frisch oder niedergeschlagen und schlaff? Peter Holzer hält das für passender als die Vorstellung eines zweiten Gehirns.
"Ich würde das aus heutigem Wissen nicht als zweites Gehirn bezeichnen. Das impliziert ja irgendwie, dass, wenn Sie das erste Gehirn verlieren, dann greifen sie einfach auf das zweite Gehirn zurück - aber ich glaube, Sie wissen, das funktioniert nicht. Das Bauchgefühl, so wie ich es verstehe, ist eben dadurch bedingt, dass hier eine ungeheure Kommunikationsvielfalt zwischen Darm und Gehirn besteht - das macht dann unter Umständen dieses Bauchgefühl aus."
Dicht besiedeltes Ökosystem
Die Darmzellen, Nervenstränge, Immunzellen im Bauch sind nicht allein. Ein weiterer, mächtiger Mitspieler mischt sich ein, genau genommen sind es Billionen: die Bakterien im menschlichen Dickdarm, dem am dichtesten besiedelten Ökosystem, das die Forschung überhaupt kennt. In jedem Gramm Darminhalt leben mehr Mikroben als Menschen auf der Erde. Das sogenannte "Mikrobiom" besteht aus insgesamt 100 Billionen Einzellern, mehr als der Körper selbst an Zellen besitzt. DNA-Analysen lassen über 1000 unterschiedliche Arten erkennen, pro Mensch sind es zwei- bis fünfhundert in einer höchst individuellen Mischung. Nicht einmal Forscher haben all die Bakterienarten schon einmal zu Gesicht bekommen, denn die Hälfte davon lässt sich bislang nicht künstlich kultivieren. Patrizia Kump, Gastroenterologin und Oberärztin an der Medizinischen Universität Graz.
"Bis 2009 dachten wir, wir haben 300 verschiedene Arten von Keimen, und dann sind wir dahinter gekommen, dass das gar nicht stimmt. Wir haben hundertmal mehr bakterielle Gene in uns als menschliche Gene; das Mikrobiom beeinflusst unser Immunsystem, vor allem unser zelluläres Immunsystem im Darm, beeinflusst unseren Stoffwechsel, indem es auch selbst Stoffwechselprodukte macht, ist ein Energielieferant für uns - ja, es ist ein Organ.
Das Mikroben-Organ im Darm spaltet unverdauliche Nahrung auf, liefert Vitamine, regt den Darm zu mehr Bewegung an, hilft der Darmschleimhaut zu regenerieren, hält Krankheitskeime fern und baut Giftstoffe ab. Jede Bakterienart hat ihren eigenen Fortpflanzungszyklus, ihren eigenen Stoffwechsel, scheidet andere Substanzen aus und tritt mit den bakteriellen Mitbewohnern des Darms, aber auch mit dem Nervengeflecht des Darms oder dem Immunsystem auf andere Weise in Wechselwirkung. Bislang weiß niemand, ob es bestimmte Arten gibt, die jeder Mensch im Dickdarm braucht. Oder kommt es auf die Vielfalt der Bakterienstämme an - Hauptsache alle Stoffwechselleistungen werden erbracht? Auf jeden Fall stehen die Darm-Mikroben mit dem erwachsenen Menschen in einem lebenslangen, individuellen, komplexen Gleichgewicht. Obwohl der Wirt regelmäßig Billionen Keime mit dem Stuhl ausscheidet, halten sich die Bakterienstämme zuverlässig und lassen sich auch von den Konkurrenten, die neu mit der Nahrung in den Bauch gelangen, nicht vertreiben.
Die Schleimhaut des Dickdarms in einer mikroskopischen Aufnahme.© picture alliance / dpa / Universität Zürich
Holzer: "Die Ergebnisse, die die letzten Jahre eigentlich zeigen, ist, dass die Stabilität dieser Interaktion der entscheidende Punkt ist. Wobei wir da die Betonung darauf legen müssen, dass das ein dynamisches Gleichgewicht ist. Sowohl die Zusammensetzung, als auch die Zahlen schwanken kontinuierlich - als auch wahrscheinlich die Lokalisation innerhalb des Darms; es gibt eine sehr aktive Interaktion zwischen dem Wirt und den Bakterien."
Die moderne Darmforschung weiß: Die Bakterien setzen sogar selbst Botenstoffe frei - Neurotransmitter - die mit dem Darm-Hirn kommunizieren.
"Gamma-Aminobuttersäure kann von bestimmten Bakterien hergestellt werden, aber auch eben Monoamine, wie man sie bezeichnet - also Serotonin oder Serotonin-ähnliche Stoffe, auch das Norddrenalin oder Dopamin gehört zu den Monoaminen; wir kennen auch Bakterien, die Stoffe herstellen, die ähnlich wie Valium wirken, also auch angstlösend, beruhigend."
Sogar die Gehirnleistungen ihres Wirtes können die Bakterien beeinflussen. Das zeigt ein eindrückliches Experiment an Mäusen: Wenn Forscher ihre komplette Darmbesiedlung abtöten - mit solch starken Antibiotika, wie sie beim Menschen nicht eingesetzt werden - reagiert das Gehirn prompt:
"Bei diesen Tieren sieht man dann, dass sie weniger gut lernen oder ein schlechteres Gedächtnis haben. Sie sind sehr verhaltensauffällig und sie sind aber interessanterweise auch weniger ängstlich."
Alzheimer und die Darmbesiedlung
Wie das funktioniert weiß niemand. Je eingehender Wissenschaftler die Verhältnisse im Darm untersuchen, umso länger wird auch die Liste der Krankheiten, die möglicherweise irgendwie von den Bakterien im Darm beeinflusst werden: Dazu gehören chronisch entzündliche Darmkrankheiten wie Morbus Crohn, Colitis ulcerosa, Reizdarm oder der "löchrige Darm" - "leaky gut". Aber auf der Liste stehen auch Autoimmunerkrankungen an ganz anderen Stellen im Körper - multiple Sklerose, Arthritis, Rheuma, Diabetes. Sogar bei psychiatrischen Leiden wie Alzheimer oder Autismus ist die Darmbesiedlung deutlich verändert.
"Man sieht es bei autistischen Personen, dass das Darm-Mikrobiom in seiner Zusammensetzung verändert ist, dass die Darmschleimhaut in ihrer Durchlässigkeit verändert ist, dass also das Darm-Mikrobiom durch diese durchlässige Schleimhaut vermehrt mit dem Immunsystem interagieren kann; und man hat von tierexperimentellen Studien her gefunden, wo man auch so etwas wie eine autistische Maus erzeugen kann, dass dort durch eine entsprechende Veränderung des Darm-Mikrobioms Richtung normal, dass man damit auch die Verhaltensaspekte des Autismus verbessern kann."
Eine entscheidende Frage ist allerdings noch nicht geklärt:
"Das ist ja der Punkt: Wir haben bei verschiedenen Krankheiten Änderungen des Darm-Mikrobioms in seiner Zusammensetzung, das lässt natürlich daran denken, dass da die Krankheit mit diesem Darm-Mikrobiom etwas zu tun hat - aber in welche Richtung das der Fall ist, das wissen wir in vielen Fällen eben noch nicht, ob jetzt tatsächlich eine Änderung im Darm-Mikrobiom eine krankhafte Veränderung erzeugt."
Der Kommunikationsgigant
Der Darm ist das mächtigste Immunorgan des Körpers - auch das macht ihn zu einem Kommunikationsgiganten. 70 Prozent der Immunabwehr werden im Darm organisiert. Denn das dunkle, warme Gebräu aus Nahrungsbrei und Schleim zieht auch gefährliche Keime an. Nicht die Haut, sondern die Darmschleimhaut stellt die größte Kontaktfläche des Körpers zur Außenwelt dar - und seine härteste Front, imprägniert mit bakterientötenden Eiweißen, und in der Darmwand sitzen Millionen Abwehrzellen des Immunsystems - T-Zellen, B-Zellen, Makrophagen. Den besten Schutz vor Eindringlingen aber bietet einmal mehr der dichte Rasen symbiontischer Bakterien, biologisch topfit, weil sie ständig miteinander konkurrieren. Gegen so viel Bakterien-Power können sich die meisten Krankheitserreger nicht durchsetzen - von "Kolonisierungsresistenz" spricht die Forschung.
Hornef: "Was wir in den letzten Jahren gelernt haben ist, dass die Besiedlung mit Darmbakterien auch dazu beiträgt, dass das Immunsystem im Darm sehr viel fitter wird, dass es sehr viel diverser wird, dass viele Immunzellen nur in den Darm überhaupt wandern und es gibt einen sehr starken Reiz zur Immunreifung."
Die Immunzellen im Bauch kommunizieren nicht nur mit Billionen Bakterien. Sie sammeln sich auch in den Lymphknoten des Darms - genau dort, wo Nervenfasern enden.
Schemann: "Das heißt, da sind Immunzellen und Nervenzellen auf engstem Raum zusammen. Das per se würde jetzt nicht unbedingt heißen, dass sie kommunizieren müssen, aber es gibt tatsächlich ganz enge Verbindungen zwischen diesen beiden. Und zwar in beiden Richtungen."
Unterscheidung zwischen Freund und Feind
Die Abwehrzellen des Immunsystems in der Darmwand produzieren bis zu 70 verschiedene Botenstoffe - und die Nervenzellen reagieren darauf mit elektrischen Signalen. Umgekehrt können Darm-Nervenzellen auch das Immunsystem beeinflussen und zum Beispiel Entzündungen unterbinden. Diese komplexen Signalwege dienen einem Zweck: Der Darm muss immunologisch eine Herkulesaufgabe bewältigen. Anders als die Haut, die eine einfache Barriere bildet, steht der Darm vor einem Paradox: Er muss giftige Nahrungseiweiße und feindliche Bakterien abwehren, gleichzeitig aber nahrhafte Eiweiße aufschließen und symbiontische Bakterien tolerieren. Dieser Spagat wäre leichter, würden sich die nützlichen Bakterien, die sogenannten Kommensalen, von schädlichen Bakterien deutlich unterscheiden.
Hornef: "Wenn Sie die Bakterien von außen angucken würden, würden Sie keine großen Unterschiede sehen. Und viele von den Strukturen, von denen wir wissen, dass das Immunsystem sie erkennt, sind identisch. Also sie sind da auf krankmachenden Bakterien genau wie auf physiologisch vorkommenden, kommensalen Bakterien. Es gibt da wenige Ausnahmen."
Wenige hoch pathogene Keime wie Salmonellen kann das Immunsystem leicht von befreundeten Kommensalen unterscheiden. Ansonsten hat die aktuelle Forschung eine sehr überraschende Antwort auf die Frage gefunden, wie das Darm-Immunsystem Freund und Feind erkennt: Es kann das nicht. Nicht wie ein Keim äußerlich aussieht, sondern wo er sich befindet - darin besteht möglicherweise das entscheidende Signal. Interessanterweise können sich auch die guten Darmgenossen in Invasoren verwandeln. Dann schwimmen sie in die Darmschleimhaut und bohren sich ein Stück weit hinein.
"Das heißt, wahrscheinlich können wir die Bakterien in verschiedene Klassen einstufen. Wir haben die klassischen Pathogene, die uns krank machen, die versuchen, in unser Gewebe einzudringen und dabei eine starke Entzündungsreaktion auslösen."
Auf der anderen Seite des Spektrums gibt es Bakterien, die im Inneren des Darms leben, dort auch bleiben und dabei helfen, Nahrungsbestandteile zu verdauen. Und die dritte Klasse ist die der "Pathobionten":
"Die ist so ein bisschen wie dazwischen. Die könnte auf dem Weg zum Pathogen sein - es könnte auch anders herum sein: Sie war vielleicht mal pathogen, sie ist jetzt mehr so Richtung, bewegt sich Richtung den Eigenschaften eines Kommensalen, die in der Lage sind, das Immunsystem so ein bisschen an zu stupsen, aber eben nicht in dem Sinn, dass es zu einer Krankheit führt."
Als Mediziner auf dieses überaus flexible Geschehen im Darm stießen, ereignete sich ein echter Dogmenwechsel. Heute gelten Entzündungen im Darm nicht mehr per se als krank. Klar ist: Schwere chronische Entzündungen sind immer hochgradig gefährlich, denn sie zerstören Gewebe und lassen im schlimmsten Fall ganze Organe kollabieren. Aber:
Haller: "Einzelne entzündliche Prozesse oder Abwehrfunktionen spielen durchaus eine große Rolle in der initialen Fähigkeit des Darms, sich gegen Eindringlinge zu wehren, den Darm dicht zu halten. Also sprich, diese Grenz-Zellschicht, dass die so ein inflammatorisches Signal durchaus nutzen kann, um quasi den Dichtigkeitscharakter zu verbessern und auch die Vitalität dieses Organs zu verbessern."
Fließendes Gleichgewicht
Professor Dirk Haller von der Technischen Universität München leitet ein Schwerpunktprogramm der Deutschen Forschungsgemeinschaft, das die Wirkung von Darmbakterien auf das Immunsystem aufklären soll. Wissenschaftler bezeichnen das permanente, niedrige Level an Entzündungsreaktionen im Darm heute als "Homöostase" - gemeint ist ein fließendes Gleichgewicht zwischen ruhig und alarmiert. Mathias Hornef:
"Was wichtig ist: Also wenn wir ganz gesund so da sitzen und Zeitung lesen. Einfach um diese Barriere aufrechtzuerhalten. Das ist nicht so, dass wir sozusagen von Null starten, wenn wir eine Infektion erleben, sondern wir haben so eine Art Grundlevel, so eine Art Grundabwehr wahrscheinlich, die die ganze Zeit abläuft."
Im permanenten Alarmzustand
Seine Herkulesaufgabe bewältigt das Darm-Immunsystem geschmeidig - stets halb dicht, halb durchlässig, halb abwehrbereit, halb tolerant. Sein Ziel ist nicht, die Darmwand total gegen Fremdkörper abzuschotten. Sondern es gibt fein regulierte Immunantworten, organisiert ein dynamisches Gleichgewicht. Eine Substanz mit dem komplizierten Namen "NF-Kappa-B" brachte die Forscher auf diese Spur. NF-Kappa-B kommt in fast allen Geweben vor und wirkt daran mit, Entzündungen auszulösen. Doch wie geht es einer Labormaus, die - nach einer chemischen Manipulation - kein NF-Kappa-B mehr besitzt? Eigentlich müsste sie weniger Entzündungen haben, vielleicht deshalb sogar gesünder sein. Doch überraschenderweise passiert das Gegenteil: Die Zellen in der Darmwand sterben ab und das Tier entwickelt schwere entzündliche Darmerkrankungen. Das Experiment zeigt deutlich: Ein permanentes, niedriges Entzündungslevel schützt vor der ganz großen Darmentzündung. Und wieder spielen die nützlichen, kommensalen Bakterien eine entscheidende Rolle. Sie versetzen das Immunsystem in seinen permanenten Alarmzustand. Allerdings muss der Darm diese Prozesse gut in Schach halten, denn potenziell sind Entzündungen eben doch gefährlich.
Haller: "Also im Grunde genommen ist es das Wechselspiel unterschiedlicher Immunzellen im Darm, die quasi immer wieder Botenstoffe ausschicken, die entzündliche Signalprozesse auch wieder runter regulieren. Also dieses Wechselspiel unterschiedlicher Immunzellen spielt eine ganz große Rolle in der Regulation entzündliche Prozesse. Ohne Entzündungen würde unser Immunsystem überhaupt nicht erkennen, dass eine gewisse Infektion vorliegt. Das heißt, Entzündung ist eigentlich nichts Schlechtes. Es geht im Grunde genommen darum, wie Entzündung kontrolliert wird."
Die Wiederentdeckung der Stuhltransplantation
Die immense Bedeutung der Darmbakterien rückt eine uralte Therapie derzeit neu in den Fokus: die Stuhltransplantation, in der chinesische Medizin schon vor über 1000 Jahren praktiziert. In den 1950er-Jahren gab es auch im Westen Versuche - sie liefen erfolgreich, wurden aber nicht weiter verfolgt.
Heute überträgt Oberärztin Patrizia Kump in Graz den Darminhalt von Stuhlspendern auf Empfänger.
Kump: "Wenn wir sie ganz am Ende des Darms in den Dickdarm setzen, dann kann diese Bakterien-Suspension durch den ganzen Dickdarm durchgewaschen werden, mit der Peristaltik, und die Bakterien können sich über den ganzen Dickdarm verteilt an die Schleimhaut anlagern und dort sesshaft werden."
Die mit dem Kot verpflanzten Bakterien bauen ein gesundes neues Ökosystem im Empfänger aus. Von dieser Therapie profitieren Patienten mit schweren Clostridium-difficile-Infektionen, einem der häufigsten Krankenhauskeime. Neue, hochvirulente Stämme haben die Erkrankungsrate in den letzten Jahren sprunghaft steigen lassen. Clostridium difficile ist für gesunde Menschen harmlos, denn die normale Darmflora hält den Keim in Schach. Das Problem sind Antibiotikabehandlungen: Danach kann das Bakterium den gesamten Darm überwuchern und Sporen bilden, die sich mit normalen Antibiotika nicht mehr erreichen lassen. Der Patient erleidet eine Infektion nach der anderen. Allein in Deutschland sterben daran jährlich 400 Menschen. Hier setzt die Idee der Stuhltransplantation an.
"Wir können uns eigentlich kaum vor Anfragen schützen, das ist ganz interessant, während die Amerikaner noch Umfragen gemacht haben, ob die Patienten dazu bereit sind, so etwas zu machen, haben sie bei uns schon die Türe eingelaufen. Hat mich selbst überrascht. Die Patienten stehen dem Ganzen sehr offen gegenüber. Das ist vielleicht auch ein Zeichen des Leidensdrucks, den diese Patienten haben."
Über 90 Prozent können mit einer Stuhltransplantation rasch und nachhaltig geheilt werden, während die antibakteriellen Standardmedikamente kaum Besserung bringen. Wie Ärzte mittlerweile wissen, ersetzen die transplantierten Mikroben die Darmflora des Empfängers nicht ganz, sondern bilden zusammen damit eine neue Mixtur.
"Die kann der Spenderflora ähnlicher sein oder weniger ähnlich, das Wichtige ist aber, dass man diese Artenvielfalt wieder erreicht. Da haben wir zum Glück keine langfristigen Nebenwirkungen bislang beobachten können, aber es ist natürlich höchste Vorsicht geboten."
Tatsächlich machen Kritiker Sicherheitsbedenken geltend, schließlich gibt es ernsthafte Krankheiten wie Darmkrebs oder Autoimmunkrankheiten, an denen eine schädliche Bakterienflora möglicherweise nicht unschuldig ist. Wie also den Stuhlspender auswählen? Verbindliche Standards gibt es bislang nicht. In Graz orientiert man sich an vernünftig erscheinenden Kriterien. Der Spender soll gesund sein, normalgewichtig, keine Drogen oder Antibiotikum nehmen und gerne mit dem Stuhl-Empfänger verwandt sein oder ein Lebenspartner - weil das die Darmflora ähnlich macht.
Einige Forscher entwickeln bereits künstlichen Stuhl. Doch dem steht Patrizia Kump skeptisch gegenüber. Schließlich wissen die Wissenschaftler bislang so wenig über die wimmelnde Vielfalt im Darminneren, dass Stuhlspenden ihre heilsame Wirkung womöglich nur als Gesamtpaket entfalten. Noch ist nicht klar, ob eine Stuhltransplantation weitere Krankheiten lindern kann. Heiße Kandidaten sind nicht nur die chronisch entzündlichen Darmerkrankungen.
"Man hat aus Fallberichten herausgefunden, dass bei einer chronischen Verstopfung Stuhltransplantation helfen kann. Und dann hat man Patienten gehabt, die aufgrund einer Parkinsonerkrankung eine chronische Verstopfung hatten, die wurden stuhltransplantiert und man hat beobachtet, dass jetzt nicht nur die Stuhlfrequenz sich gebessert hat, sondern auch der Parkinson sich gebessert hat. Und es gibt es auch einige Fälle mit Multipler Sklerose, wo auch die neurologische Erkrankung sich gebessert hat. Allerdings muss man das auch wirklich mit Vorsicht genießen, weil, das sind keine kontrollierten Studien - und noch keine harten Daten."
Der Darm und die Psyche
Nicht einmal die Linderung psychischer Krankheiten möchte die Oberärztin in fernerer Zukunft ausschließen.
"Prinzipiell, ja! Ich meine, das Mikrobiom ist ein Superorgan. Und das produziert unglaubliche Stoffwechselprodukte. Warum sollte uns das nicht auch in unserer Psyche beeinflussen?"
Doch ließen sich heilende Bakterien nicht auch über den Mund in den Körper schleusen als Probiotika-Diät? Schließlich steckt die Joghurtproduzierende Industrie seit Jahren Geld in die Probiotika-Forschung. Vielleicht ließen daraus Therapieformen für solche psychischen Leiden abzweigen, bei denen eine veränderte Darmflora eventuell eine Rolle spielt.
Hornef: "Das wird mit einem enormen finanziellen Input gemacht und insgesamt müssen wir sagen, dass, sagen wir mal, die Studienlage immer noch relativ schwach ist. Bakterien im Darm kompetitieren. Die sind fit. Wenn Sie jetzt mit einem Stamm reinkommen in das Darmlumen, von einem Stamm, den Sie im Wesentlichen im Labor groß gezüchtet und in großen Fermentern angereichert haben und dann dem Nahrungsmittel zugefügt haben - dann sind diese Bakterien wahrscheinlich nicht in der Lage, sich durchzusetzen gegenüber der Normalflora."
Doch die Zukunft ist offen. Vielleicht lernen die Forscher auch, solche Darm-Bakterien als Probiotika einzusetzen, die sich bislang noch unerkannt in den dunklen Tiefen des Darms verbergen. Der Grazer Magen-Darm-Spezialist Peter Holzer:
"Ich würde jetzt nicht sagen, dass man sagt, okay, du hast psychische Probleme, geh zum Gastroenterologen, der bringt das Darm-Mikrobiom in Ordnung und dann ist auch deine psychische Erkrankung in Ordnung - so einfach wird das nicht spielen. Aber es wird sicher so sein, dass dann eine ernährungsmäßige gastroenterologische Beratung dazu kommt, zur psychiatrischen, psychischen Behandlung."
Philosophie betreiben, Liebesgedichte ersinnen, Gut und Böse unterscheiden - das bleibt Sache des Gehirns. Doch was der Darm alles kann, hat die moderne Forschung in Staunen versetzt: Er tastet mit Sensoren, versendet dutzende von Botenstoffen, unterhält einen direkten Draht zum Gehirn, trifft gleichzeitig völlig autonom Entscheidungen über Prozesse, von denen Leben und Tod abhängen, kommuniziert auf vielfältigste Weise mit Billionen von Einzellern in seinem Inneren, die ihrerseits ein ganzes Universum der Lebensprozesse bilden, ohne die das Immunsystem, vielleicht sogar die psychische Gesundheit des Menschen nicht auskommen könnten. Angesichts dieser überwältigenden Komplexität ist eines sicher: Der Darmforschung geht auch in Jahren die Arbeit nicht aus.