Was am Ende zählt

Sterben möchten die meisten Menschen zuhause. Doch die große Mehrheit der über 800.000 Deutschen, die pro Jahr sterben, tut das in einem Krankenhaus oder Pflegeheim. Eine Alternative dazu sind Hospize. Ita Niehaus hat im Münsterland Betroffene und Angehörige begleitet.
"In erster Linie leben die Menschen hier. Wir geben Hilfestellung. Aber das Leben steht im Vordergrund ... Guten Appetit!"
Freitagvormittag im Caritas-Marienstift in Rheine, einer Stadt mit rund 75.000 Einwohnern in der Nähe von Münster in Nordrhein-Westfalen. Margret Lemke, die Leiterin des Altenheims, führt durch das Haus. Es ist ein moderner Gebäudekomplex. Hell und freundlich, etwas verschachtelt und mitten im Grünen.
"So, wir gehen jetzt in den Wohnbereich Schotthock ..."
Die Wohnbereiche wurden nach Stadtteilen benannt, an den Wänden hängen Fotos mit Motiven aus Rheine. Bereits vor gut acht Jahren machte sich das Marienstift auf den Weg und entwickelte ein Konzept, um Sterbende möglichst optimal zu betreuen. Mitarbeiter wurden fortgebildet, die Zusammenarbeit mit Haus- und Fachärzten und dem ökumenisch ambulanten Hospiz Rheine wurde ausgebaut.
"Wir haben praktisch den Hospizgedanken in das ganze Haus getragen. Wir haben eingestreute Plätze, wir reagieren auf Anfragen, wir pflegen in jeder Wohnung palliativ. Es zieht keiner um. Sie bleiben praktisch bis zum Schluss in ihrer Wohnung, die tunlichst auch nach ihren eigenen Wünschen und Geschmack gestaltet sind."
Das Durchschnittsalter in den Pflegeheimen steigt und steigt
Auch Bürger aus Rheine, die nicht im Haus wohnen, können aufgenommen und palliativ gepflegt werden. Und so auch am Lebensende in ihrer vertrauten Stadt bleiben. Das Durchschnittsalter in den Pflegeheimen steigt, die Aufenthalte werden immer kürzer. Das ist auch im Marienstift nicht anders. Um die 80 Jahre alt sind die hundert Bewohnerinnen und Bewohner und oft schwer krank.
"Wenn ich sage, Altenpfleger, oh, ist das denn schön, das Leiden? Dann muss ich wirklich mittlerweile immer sagen, das ist im Grunde Quatsch. Weil für viele, das ist noch mal so ein Neuanfang. Jetzt haben die auch noch Sicherheit hier, die haben eine schöne Wohnung, jetzt sind die rundum versorgt und blühen hier noch mal auf."
Christoph Schneider, 37, groß, schlank, in Jeans und Sweat-Shirt, ist unterwegs zu Maria Niemann.
"Guten Morgen!"
"Guten Morgen."
"Ich wollte nur fragen, haben Sie alle Aerosole zusammen oder laufen die bald aus?"
"Nee, hab ich, ich hab noch."
"Und was machen die hundert Enkel, Urenkel?"
"Sind gut zufrieden."
"Wieviel haben Sie noch mal?"
Die 79 Jahre alte Maria Niemann, humorvoll blitzende Augen, flotter Kurzhaarschnitt und tiefrot geschminkte Lippen, hat alles im Griff. Die Aerosole und Dosiersprays braucht sie, um das schwere Asthma und die unheilbare Lungenkrankheit COPD zu behandeln. 55 Jahre war die Rheinenserin verheiratet, fünf Kinder hat sie großgezogen. Vor vier Jahren starb ihr Mann.
Irgendwann ging es nicht mehr allein zuhause. Seit zwei Jahren wohnt sie nun im Marienstift und fühlt sich wohl. Oft schaut die Familie vorbei.
"Die freuen sich ja, dass es mir hier so gut geht. Ja sicher."
Über den Tod spricht Maria Niemann nur selten
Das Apartment ist klein, aber gemütlich. Eine Sitzecke, Kochnische, viele Fotos und neben dem Bett das Beatmungsgerät. Über das Lebensende spricht Maria Niemann nur selten. Das macht sie mit sich selbst aus. Abends alleine im Bett. Abschiedsrituale sind der gläubigen Katholikin wichtig. Wie das Kondolenzbuch im Marienstift oder der kleine Tisch vor dem Zimmer eines Verstorbenen.
"Kreuzchen drauf, Kerze an. Finde ich sehr, sehr schön. Man geht in die Gruppe, da sieht man die noch. Und am nächsten Tag hört man, tot. Es ist schlimm. Aber der Tod gehört nun mal zum Leben."
Eine Tochter erkrankte als junge Frau an einem Gehirntumor. Maria Niemann und ihr Mann pflegten sie zuhause. Bis sie starb. Professionelle Hilfe wollten sie damals nicht. Auch keine ehrenamtliche Unterstützung vom ambulanten Hospiz Rheine.
"Heute würde ich das mit anderen Augen sehen. Wenn man so begleitet wird vom Hospiz oder so, ist doch beruhigend. Mit jemanden von außen reden können. Ein paar liebe Worte, mal 'ne Umarmung."
Doch jetzt geht es erst einmal zum Mittagessen. Mit Rollator und Sauerstoffflasche.
"Da kann ich nicht ohne. Wenn ich laufe, muss ich das haben. Wie wir hier das Fest hatten, Tanzen, bei Rock'n Roll spring ich ja hoch, kann ich nicht sitzen bleiben. Aber inne Hälfte, da muss ich schnell wieder an den Sauerstoff."
Christoph Schneider muss auch weiter. Er ist eine der sechs palliativen Fachkräfte im Marienstift und hat einen Termin mit Heimleiterin Margret Lemke. Der Gesundheitszustand einer Bewohnerin hat sich rapide verschlechtert. Sie kann nicht mehr schlucken, hat starke Schmerzen. Der Hausarzt weiß bereits Bescheid. Auch die Angehörigen hat der Pfleger schon informiert.
"Ich würde sagen, dass wir den ambulanten Hospizdienst noch hinzuziehen sollen."
"Glauben Sie, dass da eine Begleitung gewünscht ist die ganze Zeit?"
"Das könnte ich mir vorstellen, weil die berufstätig sind beide noch. Dass die sich schon mal kennenlernen."
Weniger Schmerzen und Angst: Der Sterbende soll sich getragen fühlen
Margret Lemke und ihr Team versuchen, jedem die letzten Stunden so angenehm wie möglich zu machen.
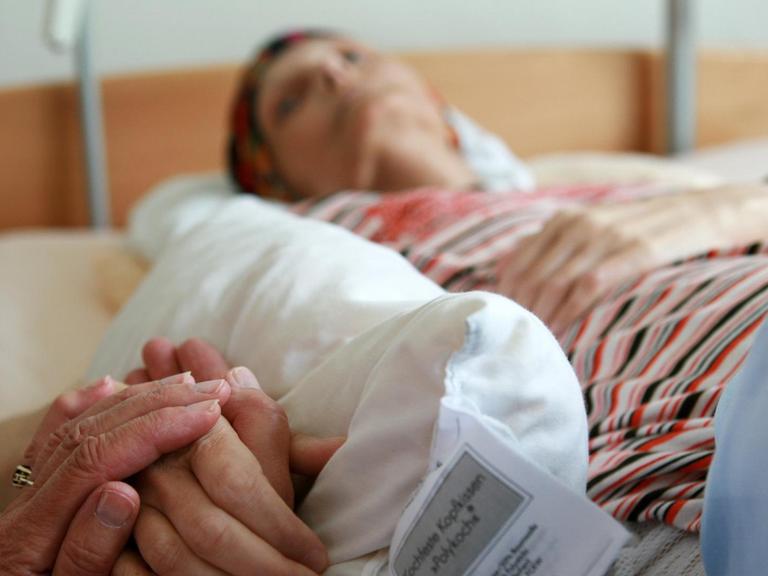
"Ganz wichtig ist, diesen Punkt zu finden, dass die Mitarbeiter so sensibel sind und sagen, jetzt tritt eine andere Phase ein und wir ziehen jetzt alle Register. Wir gucken, was zu tun ist. Ist 'ne 24-Stunden- Begleitung notwendig, wie können wir die organisieren? Und die anderen Punkte eben auch: Schmerzreduktion, Angstfreiheit, also dass der Sterbende sich getragen fühlt."

Wer stirbt, braucht unbedingte Zuwendung© picture-alliance / dpa/Tobias Hase
"Die Pflege verändert sich ja automatisch. Dass ich dann vorsichtiger pflege, vielleicht bestimmte Sachen merke, die nicht gewünscht sind, natürlich sofort weglasse. Man muss sich auf den Patienten halt einstellen. Und nicht stumpf sagen, jetzt muss aber morgens gewaschen werden. Wenn es nicht geht, dann geht es nicht, dann wasche ich ihn eben mittags oder abends oder mal gar nicht 'nen Tag."
Das Caritas-Marienstift arbeitet eng mit dem PKD, dem palliativ-medizinischen Konsiliardienst, zusammen. Einem Zusammenschluss von Palliativärzten aus der Region. Und mit dem Palliativnetz Rheine. Zu dem gehören unter anderem zwei Palliativpflegedienste, das ökumenisch ambulante Hospiz Rheine und das stationäre Hospiz Haus Hannah in Emsdetten.
Christoph Schneider spielt dabei eine entscheidende Rolle. Er ist nämlich nicht nur Altenpfleger, sondern gleichzeitig auch Koordinator des Palliativnetzes. Das heißt, wenn ein Hausarzt einen unheilbar erkrankten Patienten im Palliativnetz Rheine angemeldet hat, nimmt Schneider den Patienten in das System auf, berät ihn und vermittelt Hilfe. Auch für die Angehörigen. Denn die geraten oft an ihre Grenzen.
"Sie wollen sich das gar nicht eingestehen, nicht nur die Älteren, Eheleute vor allem. Wo ich dann sage, haben sie nicht mal über Pflege nachgedacht? Nein, das mache ich selber. Und mein Mann, der würde das auch gar nicht akzeptieren. Dann sage ich nur ambulantes Hospiz? Und erklär das: Besuchsdienst, Ehrenamtliche – die sagen sofort, das machen wir selber. Meine Tochter wohnt mit im Haus, mein Bruder da, usw. Da wollen die dann gar nichts von wissen."
Das ambulante Hospiz ist seit langem eine feste Institution in Rheine
"Zeitler, Caritas Rheine, Hospizdienst. Hallo Ute, das ist nett, dass du mich zurückrufst. Ich war gestern zum Hausbesuch bei einer Familie hier in Rheine, ganz in der Nähe von dir, die gern Unterstützung hätten ..."
Im ökumenisch ambulanten Hospiz Rheine. Eine feste Institution in der Stadt seit mehr als 20 Jahren. Anna Zeitler-Schlöder organisiert den Einsatz von inzwischen rund 40 Ehrenamtlichen.
"In unserem System kommt die Pflege im günstigsten Fall bis zu vier Mal am Tag, drei Stunden, vier Stunden. Dann kann der Hospizdienst noch ein bisschen unterstützen. Maximal, wenn es wirklich jeden Tag sein soll, mit zwei, drei Stunden. Dann kommt noch der Arzt dazu – dann bleiben für die Angehörigen aber immer noch viele Stunden über. Es muss ein familiäres, freundschaftliches Netz dazu kommen, damit 'ne ganz aufwendige Pflege zuhause funktionieren kann."
Im vergangenen Jahr waren die engagierten Frauen und Männer für 75 schwerstkranke und sterbende Menschen und ihre Angehörigen da. Zuhause, im Altenheim und im Krankenhaus. Auch an den Wochenenden und nachts.
"Von gemeinsam Hühnersuppe kochen bis Friedhofsbesuch. Gemeinsam beten, singen, vorlesen, schweigen. Es gibt den einen oder anderen schwerstkranken Menschen, der sagt, es ist gut, wenn Sie da sind, damit meine Frau aus dem Haus gehen kann. Mich brauchen Sie nicht zu bespaßen. Dann wird das respektiert. Also das, was der schwerstkranke und sterbende Mensch möchte, steht tatsächlich im Vordergrund."
Ganz in der Nähe: die Praxis von Wolfgang Brunn-Schulte-Wissing. Er ist einer von neun Palliativmedizinern in Rheine. Einmal im Monat hat er eine Woche 24- Stunden-Rufbereitschaft. Die Sprechstunde ist gerade vorbei, nun macht der Arzt noch einen Hausbesuch.
"Man kennt ja seine Patienten. Die Versorgung geht ja bis in die Bauernschaften hinein ..."
Palliativmediziner sind ihren Patienten eng verbunden
Heute muss Wolfgang Brunn-Schulte-Wissing nicht ganz so weit fahren. Mit seinen 67 Jahren könnte er sich auch zur Ruhe setzen. Doch der Palliativarzt denkt noch nicht ans Aufhören. Er fühlt sich seinen Patienten eng verbunden. Es ist ihm wichtig, sie auch am Lebensende noch zu versorgen.
"Die Patientin, zu der wir fahren, dass ich mich auch gerne mit ihr austausche. Dass sie den gleichen Sender hört, vielleicht sogar die gleiche Blume mag. Wenn der Patient sieht, dass Sie authentisch und ehrlich sind, dann haben Sie schon gewonnen."
Das Ziel: ein Altbau am Stadtrand, mit viel Liebe zum Detail eingerichtet. Hier lebt Maren Sommer mit ihrem Mann Simon.
"Hallo, ich grüße Sie. Hat alles geklappt heute?"
"Ja, wunderbar. Ich gehe mal zur Infusion ..."
Die beiden Kinder sind schon aus dem Haus, wohnen nicht weit entfernt. Bis vor kurzem war Maren Sommer bei der Agentur für Arbeit beschäftigt. Eigentlich wollte sich die 57 Jahre alte, zierliche Frau bald einen Lebenstraum erfüllen und aufhören zu arbeiten. Anfang März dann die Diagnose: Bauchspeicheldrüsenkrebs.
"Ja, der Knaller. Ich hatte eigentlich vor, eine vierjährige Yoga-Ausbildung zu machen. Für mich. Und gleichzeitig immer der Gedanke: ehrenamtlich was im Hospiz. Ich dachte mir, es ist hart, aber irgendwie auch schön."
Stattdessen musste Maren Sommer ins Krankenhaus. Vier Operationen innerhalb weniger Wochen und die ersten beiden Chemotherapien. Es lief alles gut im Krankenhaus, erzählt Maren Sommer. Danach war sie aber froh, wieder zuhause zu sein. Auch vom Hausarzt fühlt sie sich gut betreut. Wolfgang Brunn-Schulte-Wissing sieht seine Aufgabe vor allem darin, seine Patientin zu stabilisieren.
"Dass ich in ihren Ängsten, die sich auftun durch die Erkrankung, dass ich das versuche mitzutragen und dass wir offen darüber sprechen. Und nicht sagen, das muss jetzt unter den Tisch gekehrt werden oder bleibt vor der Tür."
"Allein dass er mir die Handynummer gegeben hat. Immer für einen da. In guten Händen fühle ich mich, geborgen, so aufgehoben. Und ist alles in Ordnung."
Maren Sommer hat auch ganz andere Erfahrungen machen müssen. Mit den Krankenkassen etwa und in der onkologischen Gemeinschaftspraxis, in der sie ihre Chemotherapien nun ambulant erhält. Gestresste Ärzte, chaotische Organisation, Massenabfertigung. So ihr Eindruck. Und dann auch noch eine Chemotherapie mit einer viel zu hohen Dosis.
"Das war hammerhart. Zumal die mir gesagt hat, das ist die halbe Menge. Und ich hab dreimal so viel Schmerzen, fühle mich dreimal so schlecht, kann dementsprechend lange auch nicht essen, muss mich übergeben. Und denke natürlich, jetzt sterbe ich. Ich habe die halbe Dosis und du kannst gar nichts mehr."
Nachts kam sofort ein Arzt vom Palliativnetz Rheine vorbei, spritzte Morphium. Die Schmerzen wurden wieder erträglich. In der ambulanten Gemeinschaftspraxis wird Maren Sommer nun von einer anderen Onkologin behandelt. Die Chemo hat sie erst einmal in Absprache mit ihren Ärzten unterbrochen. Sie möchte sich erholen und ihr Immunsystem stärken.
Wenn man krank ist, fällt der Alltag schwer
"Es hört sich banal an, aber es geht nur darum, ich muss essen, spazieren gehen, Sauerstoff. Und trotzdem will man sich auch wohlfühlen, man will ja auch etwas tun, was einem gut tut. Und nicht nur, du musst dies und das. Ja, bin ich 'ne Maschine oder darf ich auch mal noch Gefühle haben oder glücklich sein ein bisschen? Wenn dann so was noch dazu kommt, dass man derartige Kräfte aufbringen muss, um sich zu wehren, die Kräfte habe ich eigentlich gar nicht mehr. Und trotzdem habe ich es gemacht."
Falls Maren Sommer den Kampf gegen den Krebs verliert, möchte sie am liebsten bis zuletzt zuhause bleiben. Darin wird sie auch von ihren Kindern und vor allem von ihrem Mann Simon unterstützt.
"Und ist halt immer da, ich kann mich ausheulen. Muss man zwischendurch, um sich ein bisschen leichter zu fühlen."
Sie weiß aber auch: Da ist ein tragfähiges Palliativnetz, auf dass sie sich im Notfall verlassen kann. Das gibt ihr Sicherheit. Und dann sind da noch einige Freunde, die sie unterstützen. Trotzdem hat Maren Sommer immer wieder Angst, ihre Familie zu überfordern. Leben mit Krebs ist eben auch eine Gratwanderung, sagt Ehemann Simon. Man darf es nicht zu hoch hängen, aber auch nicht verdrängen.
"Es kriegt so viel Platz wie es braucht. Aber auch nicht mehr. Es ist der Versuch, der auch ganz gut gelungen ist, Normalität zu leben. Zusammen einkaufen zu gehen am Wochenende, über den Markt zu gehen. Dann ist auch mal ein Phase, wo es ihr schlechter geht. Dann ist halt wieder Monsieur Krebs angesagt. Aber dann ist auch wieder gut und es geht weiter im Takt. Und ich denke mal, das ist auch sehr wichtig."
Die meisten wünschen sich wie Maren Sommer in der vertrauten Umgebung zu sterben. Und das gelingt immer öfter. Auch wenn nach wie vor die große Mehrheit der Deutschen ihr Lebensende im Krankenhaus oder Altenheim verbringt. Denn nach mehr als 30 Jahren Hospizbewegung, hat sich einiges getan. Allein die Anzahl der ambulanten Hospiz- und Palliativdienste bundesweit verdreifachte sich seit 1996.
Beispiel Nordrhein Westfalen. In Deutschlands bevölkerungsreichten Bundesland gibt es inzwischen rund 300 ambulante Hospizdienste, über 200 ambulante Palliativpflegedienste und 68 stationäre Hospize. Auch in Rheine wird das Netzwerk immer engmaschiger.
"Wir sind sicherlich auf einem guten Weg ..."
... sagt Palliativarzt Wolfgang Brunn-Schulte-Wissing. Aber wie überall in Deutschland existiert auch hier ein Stadt-Land-Gefälle. Im Kreis Steinfurt etwa gebe es Regionen, so Anna Zeitler-Schlöder vom ökumenisch ambulanten Hospiz, die sehr viel schlechter versorgt seien. Das größte Problem: nicht genügend weitergebildete Ärzte.
"Ich habe eine Region vor Augen, das sind zwei. Aber wenn die sich wochenweise eine 24-Stunden-Rufbereitschaft teilen, heißt das, dass von den beiden jeder jede zweite Woche dran ist. Das kann man neben einer normalen Haus- oder Facharzttätigkeit nicht leisten. Und es wird ja eher noch schlimmer, das wird ja nicht besser."
Marienstift: Viele Angehörige bedanken sich für die gute Begleitung
"Ein ganzer Fisch ... Guten Appetit ... "
Wieder zurück im Marienstift. Mittagszeit. Fast jeder dritte Bundesbürger stirbt nach Schätzungen in einem Pflegeheim. Tendenz: steigend. Christoph Schneider und seine Kollegen wissen, dass sie auf dem richtigen Weg sind in Sachen palliative Kompetenz. Viele Angehörige etwa bedanken sich für die gute Begleitung. Das Marienstift sei sehr gut vernetzt mit den verschiedenen Anbietern, die Mitarbeiter seien sensibilisiert. Und sie haben Sicherheit gewonnen.
"Alles, was wir machen, muss im Austausch mit dem Hausarzt passieren. Und da sich gut hinzustellen und zu sagen, so, meinem Patient, dem geht es schlecht. Ich würde vorschlagen, wir machen das und das. Oder ich glaube, diese Anordnung war nicht gut. Man muss sich auch selbstbewusst hinstellen, würde ich behaupten. Weil oft lässt man sich zu schnell, glaube ich, abschütteln."
Als Koordinator des Palliativnetzes Rheine hat Christoph Schneider auch die meisten anderen Altenheime in der Region kennengelernt.
"Man merkt, das Interesse ist sehr groß. Auf dem Weg sind alle, mehr oder weniger."
Mehr oder weniger. Anna Zeitler-Schlöder und Palliativmediziner Wolfgang Brunn-Schulte-Wissing werden da etwas deutlicher. Sicher, es gebe Altenheime, die bemühten sich. Aber viele täten sich da schwer. Oft seien dort die Mitarbeiter unsicher oder würden nicht so genau hinschauen, hat Anna Zeitler-Schlöder festgestellt.
"Wenn ich dann nach belastenden Symptomen zum Beispiel frage, dann können die mir zwar die Symptome nennen, haben aber nicht unbedingt von sich aus eine Idee dazu. Sondern, ja das ist halt so, in einer Sterbesituation ist halt oft jemand unruhig. Da sind die nicht geschult und nicht darauf vorbereitet, was man aber auch bei Unruhe zum Beispiel halt auch machen könnte. Da ist noch viel Bedarf."
"Die Fluktuation in den Pflegeheimen allein. Die stehen unter wahnsinnigem finanziellem Druck. Und wenn dann, wie hier zum Beispiel in Rheine, Personal für Pflegeheime angefahren werden muss auf Grund von Krankheitsbeständen oder anderem, aus 200 Kilometer Umkreis, dann kann diese Struktur allein schon gar nicht dazu reichen, um in der höheren Konsequenz palliativ zu Versorgende sicherzustellen."
Die Probleme sind schon lange bekannt. Ist es angesichts des Pflegenotstands dennoch möglich, in Altenheimen eine eigene würdevolle Sterbe- und Abschiedskultur zu entwickeln? Eine aktuelle Studie von Gießener Wissenschaftlern stellt fest, dass Sterbende sehr unterschiedlich in den Häusern versorgt werden.

Blick in den Abschiedsraum im Kinder-Hospiz Sternenbrücke in Hamburg© picture-alliance/dpa/Ulrich Perrey
Ein Drittel der befragten Pfleger etwa kritisierte, dass Bewohner in ihrer letzten Phase allein gelassen oder ihre Schmerzen nicht ausreichend behandelt würden. Wenn Anna Zeitler-Schlöder sich in Alten- und Pflegeheimen umhört, stößt sie oft auf großes Verständnis für ihr Anliegen und: auf ein schlechtes Gewissen.
"Die sagen, wir können das hier nicht umsetzen, wir sind zu zweit in der Schicht. Das ist nicht so, dass sie nicht wollen. Das ist wirklich oft, dass sie nicht können und einfach das abarbeiten, was sie können. Und nicht links und rechts gucken, um sich auch ein Stück selber zu schützen."
Das neue Hospiz- und Palliativgesetz: ein Schritt in die richtige Richtung
Dennoch: Margret Lemke, die Leiterin des Caritas-Marienstifts, und Palliativpfleger Christoph Schneider sind überzeugt: Auch in einem Heim kann man die letzte Phase im Sinne des Sterbenden gestalten. Das neue Hospiz- und Palliativgesetz sei ein Schritt in die richtige Richtung.
"Mein ganz großer Wunsch ist, dass man ab dem Zeitpunkt, wo jemand palliativ eingestuft wird, auch einen anderen Personalschlüssel ansetzt. Ich kann auch immer wieder nur appellieren: Das geht nicht zum Nulltarif. Es gehört sehr viel Engagement dazu. Es gehört Offenheit dazu, die Berufsgruppen müssen aufeinander zugehen, aber es muss auch Fortbildung stattfinden."
Maria Niemann fühlt sich gut aufgehoben im Marienstift. Angst vor dem Tod hat sie nicht. Aber sicherheitshalber möchte sie eine Patientenverfügung verfassen.
"Mein Mann, der ist an Geräte angeschlossen worden. Der war schon samstags weg und dann kam die Schwester angerannt, sollen wir ihn wiederholen? Und wir haben alle gerufen, ja. Und am anderen Tag war er doch gestorben. So an Schläuche und so. Es ist wirklich nicht schön. Dann lieber gleich."
Sie weiß, ihre Familie wird, wenn irgend möglich, bei ihr sein. Christoph Schneider hat schon oft so einen Abschied erlebt im Marienstift.
"Da haben wir ja ein Bett für solche Fälle. Viele wollen einfach nur dabei sitzen. Oder sitzen in dem Liegesessel. Da wird dann gelebt zusammen. Auch im letzten Moment sind dann alle da. Es gibt da Raum für. Und das erlebe ich als ganz natürlich und sehr positiv."