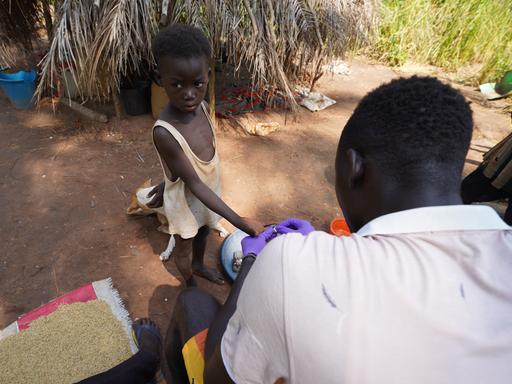
In einem halbdunklen Raum sprüht Claudette Ubuimana Insektizid an die Wand. Gleichmäßig, von oben nach unten, die Spritzpistole im 45 Grad Winkel. Dann macht sie einen Schritt nach rechts und wiederholt den Vorgang. „Es ist wichtig, systematisch vorzugehen“, erklärt sie.
Keine noch so kleine Stelle an der Wand darf ausgelassen werden – denn dann könnten sich dort Anopheles-Mücken niederlassen. Also Moskitos, die Malaria übertragen.
Schritt für Schritt arbeitet sich Ubuimana so durch das kleine Haus. Besprüht Wände und Decken der drei Zimmer. Den metallenen Spraybehälter mit dem Insektizid trägt sie mit einem Gurt über der Schulter. Sie ist eine zierliche Frau, die in der Schutzkleidung etwas fülliger wirkt: Gummistiefel, weite Hose, langärmliges Hemd.
Grüne Plastikhandschuhe schützen ihre Hände vor dem Gift, Schutzhelm und Atemmaske Gesicht und Lunge. Es ist stickig, die Luft vom Geruch und winzigen Tropfen des Insektizids durchtränkt. Das Licht ist schummrig, das Handy die einzige Lichtquelle.
Sprühen, bevor die Regenzeit beginnt
Nach einer Viertelstunde ist der Container leer. Ubuimana öffnet die Haustür, geht nach draußen, nimmt ihren Helm ab und einen tiefen Atemzug. Ein paar Männer stehen vor dem Haus, darunter Mitarbeiter der Gesundheitsbehörde.
„Es ist wichtig, systematisch vorzugehen“: Die jährliche Behandlung der Innenräume mit Insektizidspray ist einer der Schlüssel zum Erfolg gegen die Malaria.© Brian Otieno
Sie sind extra zum Start der diesjährigen Saison des sogenannten Indoor Residual Spraying angereist. Drei Stunden, von Ruandas Hauptstadt Kigali nach Ngoma im Südosten. Ngoma gehört zu zwölf Distrikten des Landes, in denen das Risiko an Malaria zu erkranken besonders hoch ist, erklärt Labortechniker Phocas Mazimpaka. Deshalb werden die Innenräume der Wohnhäuser hier jedes Jahr um diese Zeit mit Insektiziden besprüht.
„Sie sprühen, bevor die Regenzeit beginnt. Wenn es dann regnet und die Zahl der Moskitos sowie die ihrer Brutstätten zunimmt, sind sie bereits geschützt. Die Insektizide sind zehn Monate bis ein Jahr wirksam. In jedem Haus wird nach der Anwendung eine Qualitätskontrolle durchgeführt“, sagt er.
Und weiter: „Wir schauen auch, wie viel Insektizid für wie viele Häuser verbraucht wurde. Entspricht das Verhältnis den Vorgaben, wurde gute Arbeit geleistet. Und wir überprüfen die Wirksamkeit der Maßnahme später dann auch bei uns im Labor.“
Kein Müll, keine Moskitos
Der Labortechniker beobachtet, wie viel des flüssigen Insektizids Claudette Ubuimana abmisst. Dann ruft er den Besitzer des Hauses herbei. John Rubinbura ist ein schlanker Mann, mit Flip-Flops an den Füßen und bordeauxroter Baskenmütze auf dem Kopf. Frühmorgens hat er das Haus leergeräumt, in dem er mit seiner Frau und drei Kindern lebt.
Schließlich sollen Möbel, Kleidung und Lebensmittel nicht mit dem Insektizid kontaminiert werden. Aufmerksam schaut er zu, wie Claudette Ubuimana das Insektizid mit Wasser mischt und in ihren Spray-Behälter füllt. „Einverstanden?“, fragt sie. Er nickt.
Ubuimana schraubt den Deckel auf dem Container fest, pumpt, um den nötigen Druck aufzubauen, setzt ihren Helm auf und verschwindet wieder im Haus. Während sie drinnen weiter sprüht, geht John Rubinbura ein paar Schritte um sein Haus herum und erzählt, dass er sich beim Schutz vor Malaria nicht allein auf das Insektizidspray verlässt.
Unter einem super Netz, wie er es nennt, schläft er mit seiner Familie jede Nacht – auch in der Trockenzeit. Die Regierung verteilt diese imprägnierten Moskitonetze jedes Jahr kostenlos an Bürger und Bürgerinnen in ganz Ruanda.
Aber auch Eigeninitiative ist gefragt: Der Familienvater zeigt stolz, dass rund um sein Haus kein Unrat liegt, nichts, wo Moskitos brüten könnten. „Wir haben keine Malaria mehr. Wir halten unser Grundstück immer sauber. Wenn man das nicht tut, kommen die Moskitos zurück. Aber sehen Sie: Wir halten alles immer schön sauber.“
Ideale Bedingungen für die Anopheles-Mücke
Sein Haus liegt an einem der vielen Hänge. Das ostafrikanische Ruanda ist nicht umsonst als Land der tausend Hügel bekannt. Wie viele Einwohner dieser kleinbäuerlichen Gegend hat John Rubinbura auf seinem Grundstück ein kleines Feld angelegt, um seine Familie zu ernähren.
Das stehende, warme Wasser der Reisfelder bietet Anopheles-Mücken ideale Brutbedingungen.© Brian Otieno
Bananenstauden, Knollen- und Blattgemüse wachsen hier, der Boden ist frisch umgegraben, bereit für die Bohnenernte. Unten im Tal haben die Dorfbewohner außerdem Reisfelder angelegt. Das stehende, warme Wasser bietet Anopheles-Mücken ideale Brutbedingungen. Deshalb ist die Malaria-Kontrolle hier besonders wichtig.
Die Krankheit tötet nicht nur, betont Rubinbura: Wer krank ist, kann nicht arbeiten und hat weniger zu essen. Er ist dankbar, dass der letzte Fall in seiner Familie durch die konsequenten Schutzmaßnahmen Jahre zurückliegt.
Zurück am Hauseingang trifft er wieder auf Claudette Ubuimana, die mittlerweile alle Innenräume des Hauses mit Insektizid behandelt hat. Sie erklärt, dass es nun zwei Stunden einwirken muss, danach soll die Familie für eine halbe Stunde gut durchlüften, bevor sie ihren Hausrat wieder einräumt.
Sie selbst hat noch einen langen Tag in der Nachbarschaft vor sich. Sie besprüht hier nicht nur Häuser, sondern ist als Community Health Worker erste Ansprechpartnerin für Gesundheitsfragen, vor allem für Malaria.
Seit vier Jahren besprühen wir die Häuser in diesem Distrikt. Seitdem hat die Zahl der Malariafälle deutlich abgenommen. Außerdem wissen alle hier, wie wichtig es ist, Brutstätten der Moskitolarven zu erkennen und zu vermeiden. All diese Maßnahmen haben dazu geführt, dass weniger Mücken in den Haushalten überleben.
Claudette Ubuimana, Community Health Worker
Sie schultert ihren Sprühbehälter, verabschiedet sich und macht sich auf den Weg zum Nachbarhaus.
Landesweiter Austausch von Daten
Am nächsten Tag in der Hauptstadt Kigali: Vor dem Eingang des Rwanda Biomedical Centre, kurz RBC, thront eine überdimensionale Moskito-Skulptur aus Metall auf einem Sockel. Sie erinnert Aimable Mbituyumuremyi zu Beginn jedes Arbeitstages an seinen Auftrag. Der Arzt leitet die Malariaabteilung der Behörde, die die Pläne des Gesundheitsministeriums in der Praxis umsetzt.
„Wir wollen sicherstellen, dass die ganze Bevölkerung durch ein Moskitonetz oder Insektizidsprays geschützt ist. Unser zweites Ziel ist es, dass Malariafälle schnell erkannt und behandelt werden. Entscheidend sind auch die Kontrolle und Auswertung der Maßnahmen, der landesweite Austausch dieser Daten, die Zusammenarbeit mit verschiedenen Partnern und natürlich die Aufklärung der Bevölkerung. Wir arbeiten auch mit Nichtregierungsorganisationen zusammen, um klar zu kommunizieren, wie sie Malaria vorbeugen und kontrollieren können“, erzählt er.
Von seinem Büro im dritten Stock blickt Mbituyumuremyi auf die Hauptstadt, die sich über Dutzende Hügel ausbreitet, ihre Hochhäuser, gepflegten Wohnviertel und tropisch-sattgrüne Parks.
Heute ist es kaum vorstellbar, dass hier 1994 Bürger und Bürgerinnen, Erwachsene und Kinder, auf offener Straße gefoltert, vergewaltigt und abgeschlachtet wurden. Bei dem Völkermord wurden in knapp 100 Tagen mindestens 800.000 Angehörige der Tutsi-Minderheit und moderate Hutu ermordet. Das Land war zerrissen, traumatisiert, krank.
"Healthy people, wealthy nation"
Seitdem gilt neben Versöhnung, nationaler Einheit und wirtschaftlichem Aufschwung auch Gesundheit als Priorität. Die politische Führung unter dem autokratisch regierenden Präsidenten Paul Kagame hat Infektionskrankheiten den Kampf angesagt. Nach dem Motto: „Healthy people, wealthy nation“ – gesunde Bevölkerung, wohlhabende Nation.
HIV-Aids, Tuberkulose, Hepatitis B, Syphilis, Gebärmutterhalskrebs und Malaria sollen bis zum Jahr 2030 Geschichte sein. Und Ruanda ist auf einem guten Weg zu diesem ehrgeizigen Ziel. Der Leiter der Malariaabteilung klappt seinen Laptop auf, um die aktuelle Datenlage zu veranschaulichen. Ein Kurvendiagramm zeigt die Malariainzidenz per eintausend Einwohner.
„Der Höhepunkt war hier, in den Jahren 2016 und 17. Die Inzidenz lag bei etwa 400. Daraufhin haben wir unsere gemeinsamen Bemühungen verstärkt, einen ressortübergreifenden Krisenplan in Kraft gesetzt und darauf geachtet, dass unsere Maßnahmen auch konsequent umgesetzt werden“, erklärt er.
Seitdem sinkt die Inzidenz. Zuletzt lag sie bei 76. Das ist ein guter Fortschritt, aber wir sind noch nicht da, wo wir sein wollen. Der niedrigste Stand war 2011 mit einer Inzidenz von 36. Momentan liegen wir also noch doppelt so hoch, aber wir hoffen, dass sie mit nachhaltigen Maßnahmen weiter abnimmt.
Aimable Mbituyumuremyi, Arzt
Zahl der Malariatoten gesunken
Ziel der Regierung ist es, Inzidenz und Mortalität so weit zu senken, dass sie die endemische Malaria im Jahr 2030 für besiegt erklären kann. In den vergangenen vier Jahren ist die Zahl der Todesfälle um über siebzig Prozent gesunken. „Aber auf diesen Erfolgen können wir uns nicht ausruhen“, warnt der Leiter der Malariaabteilung.
„Wir sehen die Fortschritte. Jetzt ist es zentral, die Maßnahmen beizubehalten, sowie durch neue und gezielte Interventionen zu ergänzen. Ansonsten gibt es keinen Grund für Optimismus. Wenn wir beispielsweise die zwölf Distrikte, in denen Insektizide zur Prävention in Häusern eingesetzt werden, auf fünf reduzieren, wird es wieder einen Anstieg geben. Außerdem müssen wir flexibel reagieren, zum Beispiel auf klimatische Veränderungen“, erklärt er.
Denn: „Wenn es hier in Kigali Überschwemmungen gibt, nimmt die Moskitodichte zu. Auch Temperaturen spielen eine Rolle: Im Norden ist es normalerweise kühler, aber wo für den Bergbau Bäume gefällt werden, wird es wärmer. Unsere Daten zeigen, dass damit auch die Malariafälle zunehmen. Aus einer niedrigen Krankheitslast wird eine mittlere bis hohe.“
60.000 Gesundheitshelfer ausgebildet
Ruanda setzt bei der Malariabekämpfung nicht nur auf kontinuierlich erhobene Daten und bewährte Maßnahmen wie Insektizidsprays und Moskitonetze. Auch neue Methoden werden ausprobiert: zum Beispiel Drohnen, die Brutstätten in Reisfeldern mit Insektiziden vernichten.
Am wichtigsten aber ist die Mitarbeit der Bevölkerung: Ruanda hat 60.000 Bürger zu Gesundheitshelfern ausgebildet. Dieser dezentrale Ansatz ist laut Aimable Mbituyumuremyi der Schlüssel zum Erfolg.
„In jedem Dorf kümmern sich zwei Community Health Worker um das Malariamanagement. 2016 haben sie landesweit fünf Prozent der Fälle behandelt, heute sind es über die Hälfte. Dazu muss man sagen, dass sie früher nur Kinder unter fünf Jahren behandeln durften, für die Malaria besonders gefährlich ist“, erzählt er.
Und weiter: „Nach dem Anstieg der Fälle 2016 haben wir das geändert. Gesundheitshelfer kümmern sich heute auch um Erwachsene. Mit schnellen Tests und Behandlungen haben sie maßgeblich dazu beigetragen, dass die Zahl der schweren Erkrankungen und Todesfälle gesunken ist.“
Denn je früher Malaria erkannt und behandelt wird, desto besser. Der Leiter der Malariaabteilung vertieft sich wieder in die Tabellen und Diagramme auf seinem Laptop. Draußen vor seinem Fenster herrscht reger Verkehr, dominiert von Motorradtaxis. Die Fahrer sind an ihren roten Helmen gut zu erkennen, auf dem Rücksitz nehmen sie Passagiere mit. Und zwar nicht nur in der Hauptstadt Kigali, sondern in ganz Ruanda.
13 Millionen Menschen auf der Fläche Brandenburgs
Kurvige, gut ausgebaute Straßen führen gen Westen. Raus aus der Stadt, durch kleine Orte und ländliche Gegenden, vorbei an Reisfeldern, Tee- und Kaffeeplantagen. Beherrschend sind aber nicht große Monokulturen, sondern die kleinbäuerliche Landwirtschaft. Am Straßenrand transportieren Frauen in landestypischen buntgemusterten Röcken Bananenstauden auf dem Kopf. Fahrradfahrer haben riesige Säcke mit Gemüse auf ihre Gepäckträger geschnallt.
Selbst steile Hänge sind terrassiert, damit dort Bananen, Maniok und Kartoffeln wachsen können. Denn viel Platz gibt es in dem dicht bevölkerten Land nicht: Rund 13 Millionen Menschen leben auf einer Fläche, die etwas kleiner ist als das Bundesland Brandenburg.
Hinter einer Kurve taucht der Kivu-See im Tal auf, der Ruanda von der Demokratischen Republik Kongo trennt. Hier, im Distrikt Karongi, werden die Häuser nicht mit Insektiziden besprüht, aber natürlich gibt es auch hier Community Health Worker. Fabian Ntagara ist einer von ihnen.
“Ich bin stolz darauf, dass ich helfen kann“: Fabian Ntagara erhält als Community Health Worker vom Staat nur eine kleine finanzielle Anerkennung.© Brian Otieno
Er stellt gerade sein Motorrad mit dem Schriftzug „Amahoro“, also Frieden, an einem kleinen Laden ab. Er trägt Turnschuhe und eine braune Kunstlederjacke über einem gelben Polohemd. Schon bevor der 44-Jährige seinen Helm ausgezogen hat, wird er von Kindern umringt. Er ist ein bekannter und beliebter Mann im Ort. Seit zwölf Jahren arbeitet er hier als Gesundheitshelfer.
„Früher war ich ein Sprecher der Jugend. Die Leute vertrauen mir und haben mich deshalb zum Community Health Worker gewählt. So habe ich gelernt, wie ich Malaria diagnostiziere, einen Schnelltest durchführe und welche Medikamente ich den Patienten mitgebe. Außerdem kläre ich meine Nachbarn über Präventionsmaßnahmen auf“, erklärt er.
Sie wissen mittlerweile, dass die Krankheit von Moskitos übertragen wird, woran sie die Brutstätten der Larven erkennen, dass sie dichtes Gestrüpp und stehendes Wasser rund um ihre Häuser entfernen müssen und wie wichtig es ist, unter einem Moskitonetz zu schlafen.
Fabian Ntagara, Community Health Worker
Ansprechpartner für 500 Dorfbewohner
“Ich bin stolz darauf, dass ich helfen kann“, sagt er. „Ich konnte nur bis zur sechsten Klasse in die Schule gehen, für eine echte medizinische Ausbildung hat es nicht gereicht. Aber mit dem Training als Gesundheitshelfer kann ich wenigstens etwas tun. Für etwa 500 Dorfbewohner bin ich der erste Ansprechpartner. Es macht mich glücklich, wenn ich dafür sorgen kann, dass es jemandem besser geht, der mit Schüttelfrost und Fieber zu mir kommt.”
Der Gesundheitshelfer tritt durch die Haustür direkt in sein kleines Wohnzimmer. Es ist gerade einmal Platz für ein Regal und eine Sitzgarnitur. Rechts und links führen zwei Türen zu den Schlafzimmern. Ntagara wohnt hier mit seiner Frau und drei Kindern. Außerdem hat er zwei Kinder von Verwandten bei sich aufgenommen.
Das erzählt er nebenbei, als sei das ganz selbstverständlich. Obwohl er kein wohlhabender Mann ist. Als Community Health Worker erhält er nur eine kleine finanzielle Anerkennung vom Staat. Umgerechnet rund 14 Euro im Monat als Sockelbetrag plus leistungsabhängige Zuschläge, je nachdem wie viele Patienten und Patientinnen er behandelt.
„Meine Familie kann ich davon allein natürlich nicht ernähren. Dieses Einkommen reicht gerade einmal für ein paar kleinere Einkäufe, wie Reis, Zucker oder Seife. Mein Geld verdiene ich hauptsächlich als Motorradtaxifahrer. Ich vermiete es auch an andere. Und dann habe ich noch ein paar andere kleine Einnahmequellen“, erzählt er.
Früher Subsistenzbauer, jetzt Gesundheitshelfer
Fabian Ntagara zieht seine Jacke aus und geht ins Schlafzimmer, um sie aufzuhängen. Auf dem Rücken seines gelben Polohemds steht: Karongi Community Health Worker Investment Group. Denn hier, wie überall im Land, haben sich die Gesundheitshelfer zu Kooperativen zusammengeschlossen, sparen und investieren gemeinsam.
Zum Beispiel in eine Kaffeeplantage oder ein kleines Einkaufszentrum in Karongi. Entscheidungen werden kollektiv getroffen, Einnahmen aus Verkäufen und Vermietungen untereinander aufgeteilt. Auf diese Art verbessert sich die wirtschaftliche Situation der Helfer mit jedem Jahr.
Nach dem Motto: Gemeinsam sind wir stark. Denn allein wäre er nie so weit gekommen, betont Ntagara. Er war Subsistenzbauer, bevor er Gesundheitshelfer wurde.
Es klopft an der Haustür, ein Mann in schwarzer Lederjacke steht vor der Tür. Fabian Ntagara begrüßt ihn, bietet ihm einen Stuhl an und setzt sich zu ihm. Der Nachbar klagt über Kopf- und Gliederschmerzen, Schwäche und Fieber. Ntagara nickt, entschuldigt sich kurz, verschwindet im Nebenraum und kehrt wenig später in blauem Kittel und einem Fieberthermometer zurück. Das reicht er dem Patienten.
Während der seine Temperatur misst, stellt Ntagara eine Reihe vorgeschriebener Fragen, die er in ein Gesundheitsregister einträgt. Den Namen seines Patienten, Cyriaque Nzarora, seine Beschwerden und die Tatsache, dass er krankenversichert ist. So wie die meisten Bürger und Bürgerinnen in Ruanda zahlt er jedes Jahr einen Betrag von umgerechnet knapp drei Euro in die sogenannte Community-Based Health Insurance ein. Sie ist ein wichtiges Element der universellen Gesundheitsversorgung im Land.
"Für uns ist Fabian unverzichtbar"
Patient Cyriaque Nzarora zieht das Fieberthermometer unter seiner Achsel hervor und reicht es dem Gesundheitshelfer. Der bestätigt: Fieber. Er bereitet einen Malariaschnelltest vor und entnimmt einen Tropfen Blut. Jeder Handgriff sitzt, hundertmal geübt.
„Als ich angefangen habe, waren jeden Monat rund 70 Patienten mit Malariassymptomen bei mir. Bei etwa der Hälfte war der Test positiv. Heute sind es viel weniger: Nur etwa 20 Verdachtsfälle, von denen sich fünf oder sechs bestätigen“, sagt Fabian Ntagara.
Jeder Handgriff sitzt, hundertmal geübt: Seit er angefangen hat, sei die Zahl der positiven Malariatests deutlich gesunken, sagt Fabian Ntagara.© Brian Otieno
Gemeinsam warten die beiden Männer auf das Ergebnis. Zeit für einen Plausch und für den Patienten, seine Dankbarkeit auszudrücken: „Ich habe damals auch dafür gestimmt, dass Fabian Gesundheitshelfer in unserem Dorf wird. Für uns ist er unverzichtbar.“
In meiner Familie hatte jeder schon Malaria, wir alle sind hier behandelt und wieder gesund geworden. Wir müssen also nicht jedes Mal bis zur nächsten Klinik fahren. Das kostet Zeit und Geld, das wir nicht immer haben. Es ist also großartig, dass wir direkt hier in der Nachbarschaft Hilfe bekommen. Sogar nachts, wenn mal eines der Kinder krank wird oder einfach nur, wenn man mal einen Rat braucht.
Cyriaque Nzarora, Patient
In den letzten zwei Jahren war diese räumliche Nähe besonders wichtig. Denn auch in Ruanda wurde zu Beginn der Corona-Pandemie ein Lockdown verhängt.
„Natürlich hatten wir alle erst mal Angst vor diesem neuen Virus. Aber wir sind von den Gesundheitszentren schnell mit Masken, Handschuhen und Desinfektionsmittel ausgestattet worden. Außerdem mit einem Ausweis, der es uns erlaubt hat, uns frei zu bewegen und neue Moskitonetze zu verteilen. Weil die Nachbarn mir vertrauen, war ich auch für ihre Fragen zu Covid die erste Anlaufstelle. Für mich war also mehr los als sonst“, erzählt der Gesundheitshelfer.
Dezentrales, krisenfestes Gesundheitssystem
Das war in ganz Ruanda so. Dank der Gesundheitshelfer konnten Patienten mit Malariasymptomen während der Pandemie ebenso schnell getestet und behandelt werden wie sonst auch. Der befürchtete Anstieg der Fälle blieb aus. Das etablierte, dezentrale Gesundheitssystem hat sich als krisenfest bewährt.
Ntagaras Nachbar aber bleibt die Fahrt in die Klinik diesmal nicht erspart. Das Testergebnis ist negativ, sagt der Gesundheitshelfer. Es ist also unklar, was die Symptome verursacht. Der Gesundheitshelfer verabschiedet seinen Patienten mit guten Wünschen. Zwischen seinen Motorradfahrten behandelt an diesem Tag noch zwei weitere Nachbarn, den Abend hat er ausnahmsweise mal frei.
Auf dem Hügel gegenüber sind in der Nacht andere Bürger mit der Malariakontrolle beschäftigt. Die Moskitojäger von Karongi. Schließlich sind auch die Anopheles-Mücken nachtaktiv.
In einem stockdunklen Raum sitzt Francois Himana und wartet darauf, dass eine Mücke auf seinem nackten Bein landet. Wenn es soweit ist, schaltet er seine Taschenlampe an und fängt sie geschickt in einem Glasröhrchen ein. Das muss schnell gehen, bevor die Mücke ihn stechen kann.
Eine Nachtschicht, um vier Mücken zu fangen
„Ich bin immer sehr vorsichtig, auch einschlafen darf ich nicht. Ich will ja nicht krank werden. Ich mache das vier Mal im Monat. Dafür bekomme ich drei Euro pro Nacht, es ist meine einzige regelmäßige Einnahmequelle. Ich bin Bauer und verdiene nicht viel“, sagt er.
Aber das Geld ist nicht alles. Ich helfe auch der Wissenschaft. Mücken übertragen Malaria, Menschen sterben daran. Wir fangen sie ein, damit die Forscher mehr über die Krankheit erfahren.
Francois Himana, Bauer
Human Landing Catch heißt diese Technik. Vier Mücken hat Himana heute auf diese Weise erwischt. Eher wenig, sagt er. Die Röhrchen mit den lebenden Insekten verschließt er mit Watte und verstaut sie in einem kleinen Stoffbeutel. Sechs Stunden dauert seine Schicht in dieser Nacht. Für jede Stunde hat er einen Beutel und er ist nicht der einzige Moskitojäger.
Ein Nachbar sitzt draußen, andere in unterschiedlichen Höhenlagen. So können die Wissenschaftler später nachvollziehen, wo wann wie viele Mücken unterwegs waren. Ein Labortechniker sammelt die Proben ein, präpariert sie und schickt sie ans zentrale entomologische Labor in Kigali.
Moskitos in Schließfächern
Einen Tag später sind sie dort schon angekommen. Regelmäßig treffen Proben aus dem ganzen Land ein. In einem langen Flur reichen Holzschließfächer fast bis an die Decke, auf jedem sind ein Distrikt und der Monat verzeichnet.
"Wir wissen ganz genau, aus welchem Dorf es stammt": Insektenforscher Emmanuel Hakizimana neben den Schließfächern mit Moskitos aus ganz Ruanda.© Brian Otieno
Ein eleganter Mann in makellos weißem Hemd und Anzughose geht durch diesen Flur: Emmanuel Hakizimana ist der leitende Insektenforscher, Direktor der Vektorkontrolle. Vektoren sind Überträger von Infektionskrankheiten. Im Fall von Malaria also die Moskitos, die in diesen Schließfächern lagern.
Hakizimana öffnet eines der Fächer und holt einen braunen Papierumschlag heraus. „So bewahren wir jeden Moskito einzeln auf“, erklärt er. Das tote Insekt steckt in einem Röhrchen zwischen Silicea-Gel und Watte.
Auf diese Weise hält es sich etwa zwei Jahre lang, erklärt Hakizimana, wesentlich länger als im Kühlschrank. „Und wir wissen ganz genau, aus welchem Dorf es stammt, aus welchem Haus und ob es drinnen oder draußen gefangen wurde.“
Er deutet auf die Schließfächer: Die im vorderen Bereich des Flurs sind für die Human Landing Technik reserviert, die weiter hinten für andere Forschungsprojekte, etwa zur Wirksamkeit der Insektizidsprays.
Die ersten Resistenzen gegen ein Insektizid haben wir 2011 entdeckt. Wir haben die Entwicklung überwacht und zwei Jahre später eine Rotationsstrategie eingeführt. Wir setzen also alle zwei Jahre ein anderes Insektizid ein. Aufgrund unserer Forschung können wir auch empfehlen, wann diese Maßnahmen wiederholt, wann neue Moskitonetze verteilt und wann Innenräume besprüht werden sollen.
Emmanuel Hakizimana, Insektenforscher
Fokus auf Hotspots und Risikogruppen
Hakizimana geht in den Raum nebenan. Dort sitzen seine Mitarbeiter in weißen Kitteln an langen Tischen. Einige führen PCR-Tests durch, um zu bestimmen, welche Arten von Anopheles-Moskitos gefangen wurden. Andere den Elisa-Test, um eine Infektion der Mücken mit Plasmodium-Parasiten nachzuweisen. Den Parasiten, die Malaria auslösen.
Außerdem untersuchen die Wissenschaftler das Blut, von dem sich die Mücken ernähren. „Wenn man Druck auf die Moskitos ausübt, verändern sie ihr Verhalten. Wenn sie keine Menschen stechen können, weil diese in ihren Häusern geschützt sind, versuchen sie es draußen. Die Anopheles arabiensis ist opportunistisch: Sie kann Menschen drinnen oder draußen stechen, aber auch Ziegen, Schweine oder Kühe.“
Der Insektenforscher geht ein paar Schritte nach draußen auf den Hof vor seinem Labor. Im Bungalow gegenüber ist das Insektarium untergebracht, dort werden Anopheles-Mücken nach WHO-Standard gezüchtet. Für die Forschung und die Aufklärung.
Nach erfolgreichen landesweiten Kampagnen liegt der Fokus nun auf Hotspots und Risikogruppen. Dazu gehören unter anderem Saisonarbeiter oder auch Flüchtlinge, all jene, die viel unterwegs sind und draußen schlafen. Aber auch klimatische Veränderungen muss Hakizimana im Blick behalten.
„Zwischen 2012 und 2016 haben wir einen exponentiellen Anstieg von Malaria verzeichnet und wir haben herausgefunden, dass dafür hauptsächlich der Klimawandel verantwortlich war. Wir haben daraufhin alle Daten von 2009 bis 2020 analysiert: Ein Temperaturanstieg von durchschnittlich zwei Grad erklärt, warum die Malaria in einigen Regionen zugenommen hat, vor allem in den Höhenlagen“, erklärt er.
Und weiter: „Ohne flankierende Maßnahmen kann nur ein Grad mehr zu einem Anstieg von 23 Prozent führen. Deshalb ist die Temperatur nun ein Hauptfaktor bei der Übertragung von Malaria und auch für deren Kontrolle.“
"Wir haben die richtigen Werkzeuge für effektiven Schutz"
Der Forscher blickt aber trotz des Klimawandels zuversichtlich in die Zukunft. „Heutzutage ist das Risiko, gestochen zu werden sehr niedrig. Wenn wir die Malaria ausrotten wollen, müssen wir weiter schrittweise vorgehen: von einem Haus, einem Dorf, einem Distrikt bis zum ganzen Land. Ich selbst hatte 1999 zuletzt Malaria. Keiner aus meiner Familie erkrankt mehr daran. Weil wir heutzutage die richtigen Werkzeuge für einen effektiven Schutz haben.“
„Und bald kommt vielleicht noch ein Impfstoff dazu“, fügt Hakizimana zum Abschied hinzu. Pilotstudien in anderen afrikanischen Ländern waren erfolgreich. Ruanda steht in den Startlöchern, den Impfstoff zu produzieren. Das Ziel, die Malaria bis 2030 auszurotten, kann das Land aber auch mit den bereits ergriffenen Maßnahmen erreichen: mithilfe der Forscher, Gesundheitshelfer und Moskitojäger.
Hinweis zur Transparenz: Die Reise nach Ruanda wurde vom Global Fund finanziert.